Cataracte traumatique chez un Braque Français de 5 ans
Dr Thomas DULAURENT, Dr Pierre-François ISARD (CHV Saint-Martin)
Anamnèse et commémoratifs
Un chien Braque Français mâle de 5 ans a été présenté en consultation d’ophtalmologie pour l’évaluation d’une modification de l’aspect de l’œil gauche associée à de la douleur oculaire, identifiées quelques semaines auparavant suite à un probable traumatisme survenu au cours de la chasse. Les traitements mis en place depuis le traumatisme consistaient en l’administration locale de tobramycine (Tobrex®, Alcon) et d’atropine 1%, puis en l’administration générale de prednisolone (Dermipred®), 0.5 mg/kg/j pendant une semaine. Devant l’absence d’amélioration, le patient a été référé pour une prise en charge plus spécifique.
Examen clinique :
L’examen clinique général n’a pas révélé d’anomalie. Le patient répondait à la menace et à l’éblouissement à droite. La réponse à l’éblouissement était positive à gauche mais la réponse à la menace absente. Les réflexes photomoteurs direct droit et indirect gauche étaient présents. Les réflexes photomoteurs direct gauche et indirect droit n’étaient pas évaluables en raison des modifications structurelles du segment antérieur. L’examen de l’œil droit n’a pas révélé d’anomalie. Le patient présentait une importante douleur oculaire à gauche, matérialisée par des paupières maintenues closes de façon spastique. Le reste de l’examen a donc été réalisé sous anesthésie locale après instillations répétées de chlorhydrate d’oxybuprocaïne (Cébésine®). L’examen rapproché de l’œil gauche a révélé un œdème cornéen étendu, associé à une néovascularisation superficielle de la cornée. Le segment antérieur était peu visible. La chambre antérieure était le siège d’un hypopion masquant presque complètement l’aire pupillaire. La pupille semblait par ailleurs partiellement contractée en myosis et déformée, laissant voir peu distinctement le reflet du fond d’œil dans sa portion dorso-médiale, suggérant une probable atteinte du cristallin.
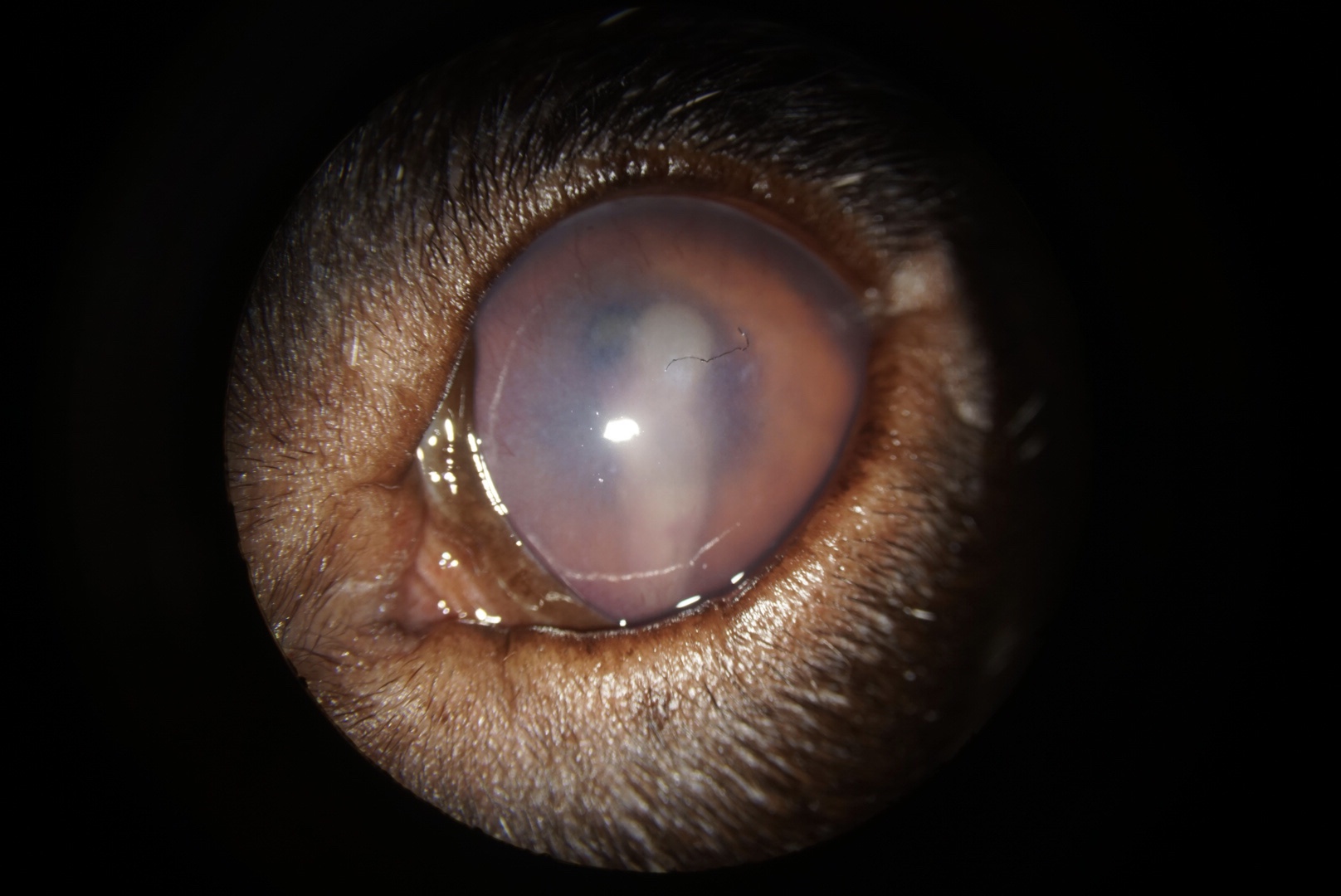
La pression intraoculaire a été mesurée à 3 mm Hg à gauche et 18 mm Hg à droite par tonométrie à rebond.
Le diagnostic clinique était une uvéite antérieure d’intensité sévère. A ce stade de l’examen, les données épidémiologiques et cliniques étaient en faveur d’une origine traumatique au cours de la chasse, peut-être par plomb d’arme à feu ou suite à un traumatisme contondant.
Examens complémentaires :
Des instillations locales répétées de tropicamide 0.5% n’ont pas permis de dilater la pupille efficacement au cours de la consultation.
L’hypothèse d’un plomb de chasse ou d’une balle a été écartée après réalisation d’une radiographie de la tête qui n’a pas révélé d’anomalie. Une échographie oculaire a été réalisée afin d’identifier une éventuelle atteinte du segment postérieur. Aucune anomalie n’a été notée. Le diagnostic était donc une uvéite antérieure d’intensité sévère, d’origine traumatique et probablement entretenue par une cataracte elle aussi traumatique.
Traitement médical :
Le traitement médical prescrit a consisté en l’administration locale de dexamethasone alcool (Maxidex®), et d’atropine 1% à raison de 3 instillations par jour pour chacun. Un traitement général par administration de prednisolone à la dose de 1 mg/kg/j a été recommandé pendant une semaine, suivi d’une administration à jours alternés.
Suivi :
La visite de contrôle à une semaine a montré une très nette amélioration des signes. L’œdème cornéen et la néovascularisation avaient nettement diminué jusqu’à presque totalement disparaitre. Persistait l’hypopion, très probablement mélangé à du contenu cristallinien libéré par une brèche de la capsule antérieure du cristallin. Ce dernier présentait par ailleurs une cataracte nucléaire. La pupille était toujours en myosis et seule une portion de l’iris s’était dilatée sous l’effet de l’atropine en région dorsale. L’iris présentait une dyscorie sévère en raison du développement de synéchies marginales. Des vaisseaux sanguins semblaient même se développer depuis l’iris vers la capsule antérieure du cristallin.
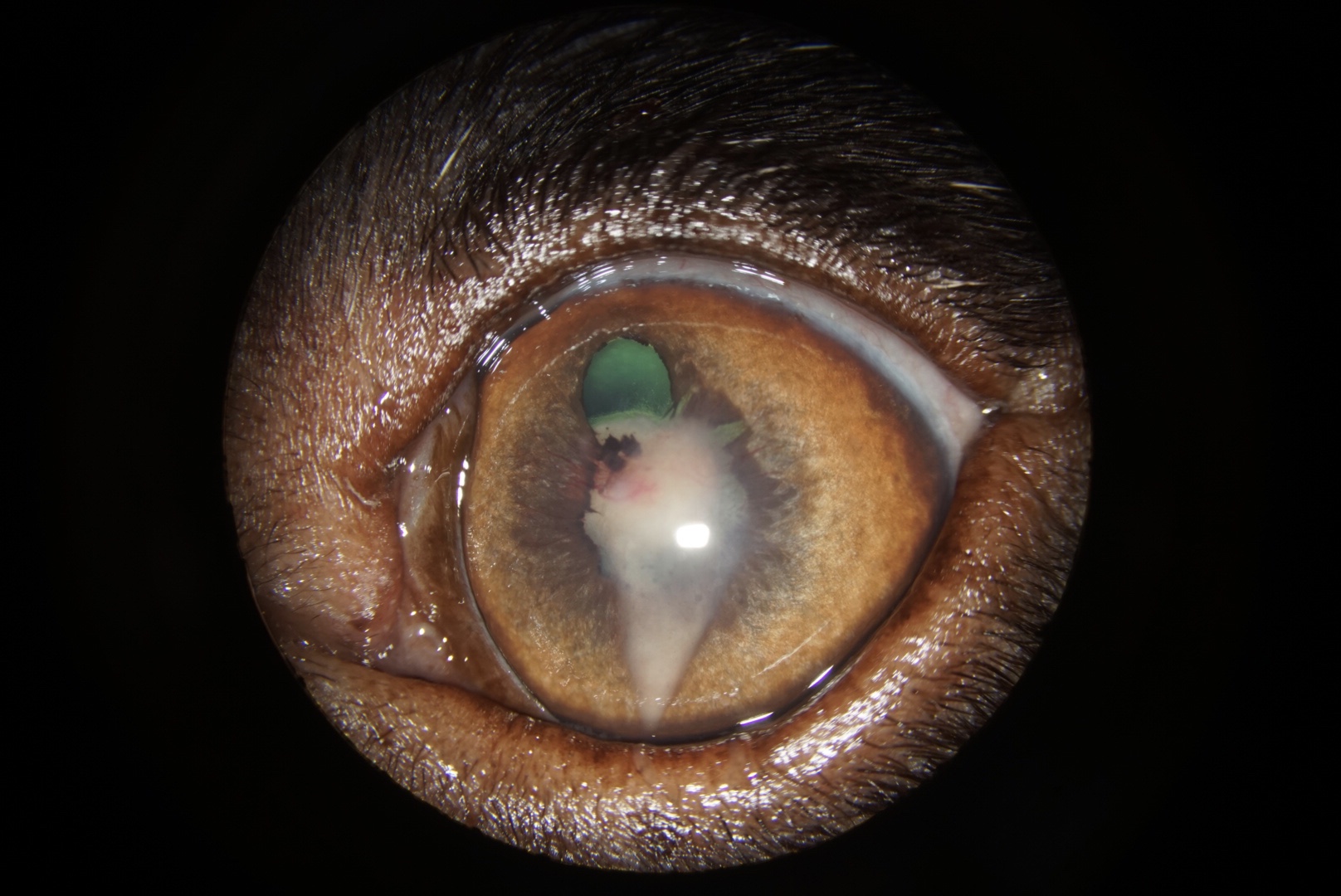
A ce stade, une injection de tpa en chambre antérieure a été recommandée et réalisée sous anesthésie générale. Le suivi une semaine après, n’ayant montré aucune amélioration (avec notamment une persistance de l’hypopion malgré l’injection de tpa), une prise en charge chirurgicale a été recommandée, consistant en la libération des adhérences iridocristalliniennes et en l’ablation du cristallin.
Examens complémentaires :
Une électrorétinographie a été réalisée sous anesthésie générale afin de déterminer le fonctionnement de la rétine. Celle-ci n’a pas révélé d’anomalie susceptible de contre indiquer une opération du cristallin. Dans le même temps anesthésique, le patient a été transféré au bloc opératoire pour y subir l’intervention.
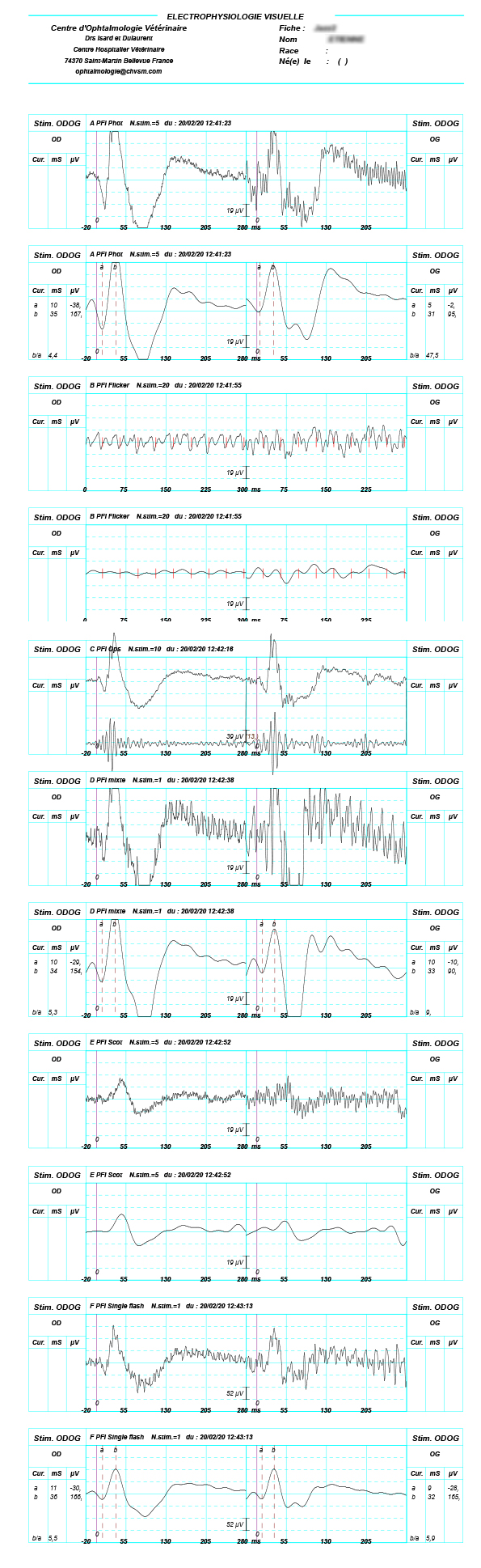
Chirurgie :
L’opération a consisté en une ablation mécanisée du cristallin par phacoémulsification. Après kératotomie perforante au couteau calibré 3.2 mm à 12h, une injection intracamérale d’adrénaline a été réalisée. Les adhérences ont été libérées par injection de gel viscoélastique (Ophtéis Bio, Acide Hyaluronique 1.6%). Une porte de service a été pratiquée à 3h à l’aide du même couteau afin de faciliter l’accès aux synéchies. Malgré la levée des synéchies et une nouvelle administration d’adrénaline, la pupille restait en myosis. C’est pourquoi le sphincter de l’iris a été sectionné par 5 incisions radiaires aux ciseaux de Vanas, jusqu’à la collerette de l’iris, par les deux ports de kératotomie. La dilatation pupillaire étant suffisante à ce stade, l’opération de la cataracte a pu être réalisée selon la procédure classique : capsulotomie à l’aiguille de 25 G, capsulorhexis aux ciseaux de Vanas et à la pince d’Utrata, émulsification du nucléus à l’aide de la pièce à main de phacoémulsification puis aspiration des masses à l’aide de la pièce à main d’irrigation / aspiration. Un implant cristallinien de 13 mm a enfin été mis en place dans le sac par la kératotomie localisée à 12h. Les ports de kératotomie ont été suturés par trois points simples chacun à l’aide de fil résorbable 9/0 (Vicryl 9/0) avant une nouvelle injection intracamérale de 25 µg de tpa.
Traitement post opératoire :
Le traitement post opératoire a consisté en l’administration locale et générale d’antibiotiques et d’antiinflammatoires (Maxidrol® collyre TID OG, Clavaseptin® 12.5 mg/kg BID PO 10 jours, Dermipred® 1 mg/kg PO une semaine, puis CJA une semaine supplémentaire), complétée par l’administration locale d’atropine 1% (TID une semaine), et de phenylephrine 10% (Néosynéphrine 10%®, une semaine).
Pronostic :
Le pronostic était réservé en raison de l’inflammation sous-jacente et de l’inflammation iatrogène. Par ailleurs, la contraction spastique de la pupille représentait un important facteur de risque pour le développement d’une secclusion pupillaire malgré les iridotomies, prédisposant au glaucome secondaire.
Suivi :
Le suivi à j+7 a montré un bon contrôle de l’uvéite. La pupille était partiellement dilatée et l’implant été centré. La pression intraoculaire a été mesurée à 6 mm Hg par tonométrie à rebond. Le patient présentait toutefois une vive photophobie. Le traitement a été poursuivi selon les mêmes modalités pour une semaine supplémentaire. La visite à j+14 a montré une stabilisation des signes et une amélioration du confort du patient. La pupille étant encore partiellement dilatée, l’atropine a été arrêtée et seuls le maxidrol et la néosynéphrine ont été poursuivis. Une visite de contrôle à 1 mois post op a montré une évolution satisfaisante. C’est pourquoi seul le maxidrol a été maintenu à raison de 3 administrations par jour jusqu’à la visite de contrôle 4 mois après. A 5 mois post opératoires, l’examen a été jugé satisfaisant avec une normalisation de la pression intra oculaire.
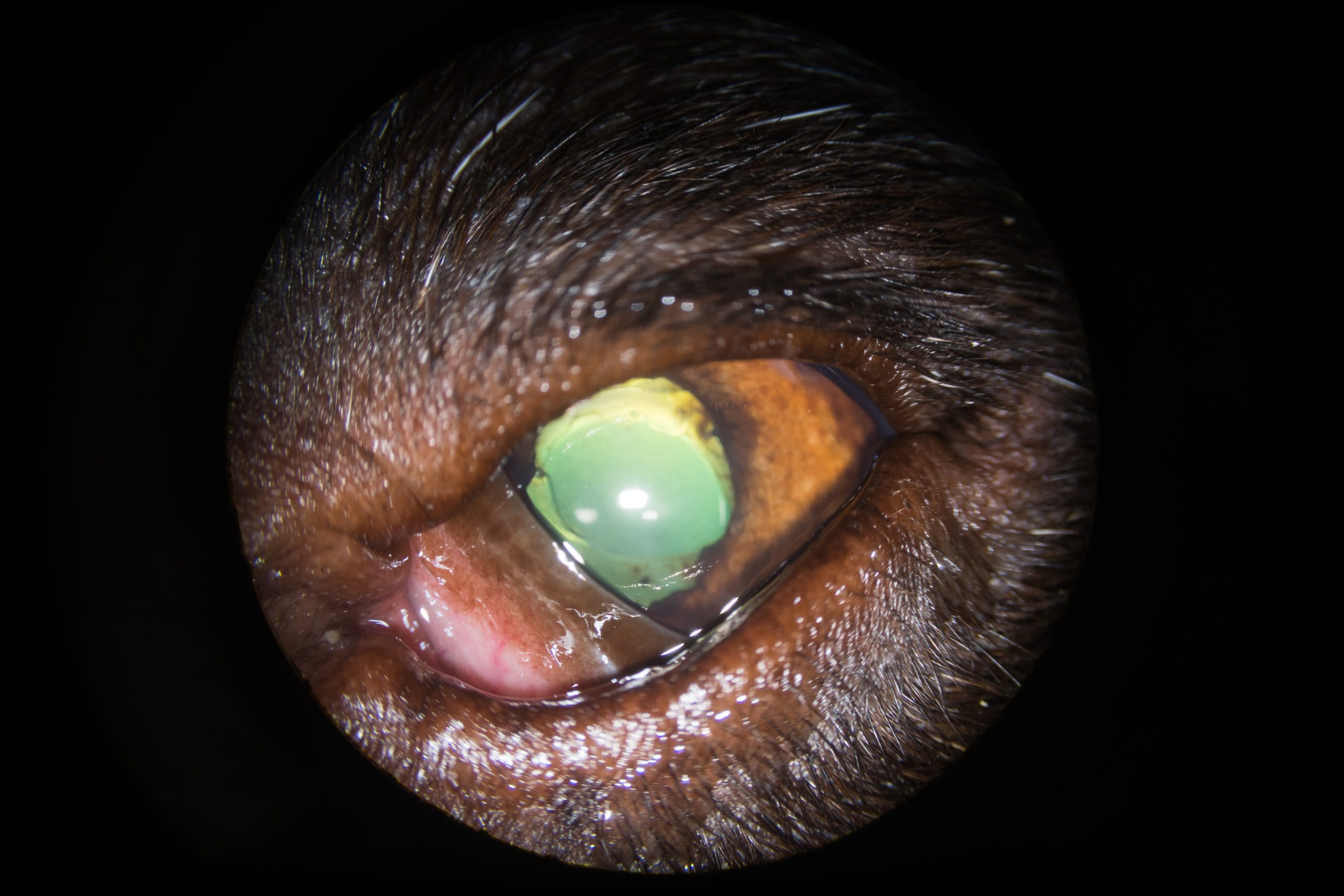
C’est pourquoi le traitement a été arrêté jusqu’à la visite de contrôle à 1 an post opératoire.
DISCUSSION
Les uvéites traumatiques sont assez rarement observées en ophtalmologie vétérinaire par rapport aux uvéites infectieuses, cancéreuses ou liées à des dérèglements de l’immunité. La plupart du temps, les traumatismes susceptibles de provoquer une cataracte sont aussi associés à des plaies de la cornée. Ces traumatismes sont alors souvent coupants : griffure de chat, traumatisme par corps étranger végétal ou par plomb de chasse. Dans le cas décrits ici, les signes oculaires sont apparus au cours de la chasse, ce qui laissait suspecter un traumatisme cornéen puis cristallinien. Or l’exploration n’a révélé aucune plaie de la surface oculaire, rendant plus probable un traumatisme contondant plutôt que coupant. Le délai entre le traumatisme initial et la prise en charge ophtalmologique était cependant assez long, ce pourrait expliquer l’absence d’atteinte visible de la surface oculaire (cicatrisation d’une possible plaie sclérale notamment). Au moment de l’admission du patient, les signes dominants étaient l’inflammation de l’uvée, très certainement secondaires à la cataracte. L’hypothèse que nous avons retenue était donc un traumatisme contondant ayant provoqué à la fois une uvéite et une cataracte. Passées quelques semaines, l’uvéite s’est probablement pérennisée en raison de la libération de matériel cristallinien en chambre antérieure (uvéite phacoclastique). Etrangement, la réponse au traitement médical initialement prescrit par le vétérinaire traitant était médiocre, alors que de la prednisolone avait été fort justement prescrite par voie orale. La dose antiinflammatoire (0.5 mg/kg) n’était probablement pas suffisante pour juguler une inflammation liée à un dérèglement de l’immunité (uvéite phaco-antigénique).
La prise en charge de ce type de lésion ne fait pas l’objet d’un consensus en ophtalmologie vétérinaire. Certains auteurs suggèrent une prise en charge principalement médicale des ruptures capsulaires associées aux lacérations de la cornée (Paulsen). Toutefois, la majorité des autres études recommandent une ablation chirurgicale mécanisée du cristallin dès lors qu’une cataracte traumatique est présente (Davidson, Spiess, Braus). Dans le cas présenté ici, aucune lésion de cornée n’a été mise en évidence et seule la cataracte semblait responsable de l’uvéite au moment de la visite. L’absence de réponse au traitement et la persistance d’un caillot de fibrine mélangé au contenu cristallinien partiellement expulsé en chambre antérieure nous ont conduits à proposer la prise en charge chirurgicale, sans laquelle le pronostic visuel a été considéré comme mauvais.
L’opération elle-même nous a confrontés à une problématique technique importante. Malgré la levée des synéchies par viscochirurgie, la pupille restait en état de myosis incoercible, pénalisant l’accès au cristallin. Ce type de situation se produit lors d’inflammation chronique associée à la fois à un myosis et à un spasme ciliaire intense. En ophtalmologie humaine, l’utilisation de crochet à iris est recommandée dans ce type de cas. Il s’agit d’un dispositif ingénieux consistant à faire passer un petit crochet depuis le limbe sclérocornéen vers la pupille, à l’accrocher sur le bord pupillaire pour ensuite le tracter vers la périphérie de la chambre antérieure. La mydriase est alors obtenue mécaniquement et non pas pharmacologiquement. Dans notre cas la mydriase a été obtenue par section du muscle sphincter de l’iris à l’aide de ciseaux de Vanas. Habituellement, il n’est pas recommandé de sectionner l’iris chez les carnivores domestiques. Toutefois, la situation exigeait de trouver une solution immédiate, au risque de ne pas pouvoir poursuivre l’opération d’extraction du cristallin. L’uvéite étant traitée depuis quelques semaines par fortes doses d’antiinflammatoires, la chambre antérieure étant reconstituée à l’aide de gel viscoélastique, la décision de sectionner l’iris malgré le risque d’hémorragie a été prise. Cette procédure inhabituelle a fonctionné, sans effusion hémorragique. Le reste de la procédure a pu être réalisé classiquement sans complication. L’iridotomie radiaire nous paraît donc une option réaliste en cas de myosis incoercible, en prenant toutefois garde à ne pas sectionner le grand cercle artériel de l’iris et en considérant le risque hémorragique.
Le traitement post opératoire a pour objectif de lutter contre l’inflammation et le risque infectieux de façon classique. Le risque de secclusion pupillaire étant fort, le maintien de la mydriase est aussi capital. Pour cela, l’atropine est couramment utilisée. L’atropine assure une mydriase par inhibition du système nerveux parasympathique, paralysant le muscle sphincter de l’iris. Ne pouvant plus se contracter, c’est alors le muscle dilatateur de l’iris qui domine et provoque la mydriase par sa contraction. Dans notre cas, le muscle sphincter ayant été sectionné, l’atropine ne pouvait plus avoir d’influence sur sa décontraction. C’est pourquoi nous avons opté pour un agent sympathomimétique (phenylephrine 10%), stimulant la contraction du muscle dilatateur de l’iris et favorisant la mydriase. Pour autant, l’atropine a été prescrite à notre patient après l’opération pour son effet cycloplégique.
Ce cas illustre à la fois la nécessité d’intervenir chirurgicalement lors de cataracte traumatique, et de pouvoir s’adapter à des complications peropératoires, en tenant compte toutefois du consentement éclairé des propriétaires des patients et de la balance bénéfice risque.
RÉFÉRENCES BIBLIOGRAPHIQUES
- Braus BK, Tichy A, Featherstone HJ et al. Outcome of phacoemulsification following corneal and lens laceration in cats and dogs (2000-2010). Veterinary Ophthalmology 2017; 20: 4-10
- Davidson MG, Nasisse MP, Jamieson VE et al. Traumatic anterior lens capsule disruption. Journal of the American Animal Hospital Association 1991; 27: 410-414.
- Massa KL, Gigler BC, Miller TL et al. Causes of uveitis in dogs: 102 cases (1989-2000). Veterinary Ophthalmology 2002; 5: 93-98.
- Novak J. Flexible iris hooks for phacoemulsification. BMJ Case Rep. 2013; 2013: bcr2013201955
- Paulsen ME, Kass PH. Traumatic corneal laceration with associated lens capsule disruption: a retrospective study of 77 clinical cases from 1999 to 2009. Veterinary Ophthalmology 2012; 15: 355-368
- Spiess BM, Fuhli MR, Bollinger J. Augenverletzungen durch katzenkrallen beim hund. Schweizer Archiv für Tierheilkunde 1996; 138: 429-433.
- Strubbe T. Uveitis and pupillary block glaucoma in an aphakic dog. Veterinary Ophthalmology 2002; 5: 3-7.
- Van der Woerdt A. Lens induced uveitis. Veterinary Ophthalmology 2000; 3: 227-234.
- Wilcock BP, Peiffer RL. The pathology of lens induced uveitis. Veterinary Pathology 1987; 24: 549-553.
